Тема внедрения ИТ в медицине в последнее время становится модной. По крайней мере если судить по числу всевозможных выставок, круглых столов, совещаний. Однако уровень информатизации российских медицинских учреждений в массе своей остается крайне низким. То, что это плохо и ситуацию надо менять, было ясно уже давно, но реальные шаги стали предприниматься лишь в последнее время.
Вызовы современности
Российская медицина сталкивается с такими же проблемами, что и в развитых странах. Прежде всего это взрывной рост количества новых лекарственных препаратов, оборудования, методов лечения. Да и счёт медикаментозных средств, где действующим веществом является, например, ацетилсалициловая кислота или парацетамол/ацетаминофен, идет на многие десятки, если не сотни позиций. И случаи передозировок с самыми тяжелыми последствиями вплоть до летального исхода только из-за того, что принимались лекарства с разными названиями, но по сути с одной и той же основой, далеко не единичны, в том числе и в России. Кстати, информацию об этом необходимо доводить и до рядовых граждан, тем более что речь идет о лекарствах безрецептурного отпуска. Серьезной проблемой является контрафактная продукция, и инфокоммуникационные технологии также могут помочь в ее решении.
Что касается обеспечения медицинских учреждений теми же лекарственными средствами, оборудованием и т. д., то тут дополнительной задачей будет оптимизация закупок по соотношению цены и качества. Причем, как и в иных государственных закупках, здесь важен антикоррупционный компонент. Хотя ущерб от обычной некомпетентности не меньше, чем от прямой коррупции. Так что информатизация способствует решению и такой задачи, как оптимизация расходов на здравоохранение и социальное развитие. По этой причине инициаторами проектов нередко выступают финансовые и контрольные ведомства. Так, например, инициатива создания израильской системы «Меркава», которую во многом повторяет создаваемая у нас ЕИС здравоохранения, о которой еще будет сказано ниже, исходила от министерства финансов.
Серьезным вызовом является рост мобильности населения. Между прочим это способствует распространению таких социальных заболеваний, как туберкулез, гепатит, ВИЧ, малярия и многие другие. Кроме того, мобильность населения открывает целый ряд лазеек для психически больных, а также лиц с алкогольной и наркотической зависимостью, в том числе даёт им доступ к управлению транспортными средствами и оружию. Так что уже всерьез обсуждаются вопросы консолидации таких данных не только в масштабах одной страны, но и на межгосударственном уровне. А в Европейском союзе от слов перешли к делу и приступили к созданию единого банка данных о носителях некоторых инфекционных и паразитарных заболеваний.
Важной задачей является также создание баз данных о врачах и иных медицинских работниках. К сожалению, число всяческих жуликов от медицины всегда зашкаливало, и такие реестры позволяют легко выводить их на чистую воду. Как и тех, кто, имея медицинское образование, не подтверждал свою квалификацию.
Надо отметить, что мобильность распространяется не только на обжитые, но и на слабо освоенные регионы. Тем не менее современные технологии позволят получить качественную помощь и там. А миграционные процессы будут расти, особенно в таких странах, как Австралия, Бразилия, Индия, Россия. Кстати, проектов, посвященных решениям для телемедицины, у нас реализовано довольно много.
Кроме того, решения для телемедицины (а их внедрение без инфокоммуникационных технологий невозможно) позволяют снизить число врачебных ошибок. А оно, к сожалению, огромно. Только в США от них гибнет почти 100 тыс. человек в год. В России, к слову, такая статистика не ведется. И эту проблему способны решить активно развивающиеся системы компьютерной поддержки врачебных назначений. Они, как показывает практика (причем российская), позволяют почти на 80% сократить количество ошибок при назначении лекарств и на 55% снизить неблагоприятные побочные реакции.
Как обстоят дела
Как уже было сказано, уровень информатизации российских учреждений здравоохранения остается низким. Прежде всего это происходит из-за недостатка финансирования, даже несмотря на то, что бюджеты растут. «Нет денег» — практически универсальный ответ на вопросы о причинах отсутствия прогресса в информатизации, причем далеко не только в России, но и в куда более благополучных странах вроде Великобритании или США. Тем более, что в бюджетах большинства российских ведомств за очень редкими исключениями отдельной статьи на информатизацию нет.
Но это происходит не только в результате отсутствия средств. Так, по мнению Михаила Эльянова, президента Ассоциации развития медицинских информационных технологий (АРМИТ), мы имеем следующее: «Медицинское сообщество в своем подавляющем большинстве ни профессионально, ни психологически не готово к использованию ИКТ. Практически нет соответствующей литературы и методических материалов. Между тем без решения вопросов подготовки медиков многие пункты программы по компьютеризации здравоохранения не могут быть реализованы в полном объеме, а некоторые фактически теряют смысл: высокими технологиями некому будет пользоваться, либо они будут откровенно саботироваться» (PC Week/RE, №34/2007). Возможно, это происходит потому, что обучение медперсонала информационным технологиям оставляет желать лучшего, причем как на стадии вуза или среднего учебного заведения, так и в рамках систем повышения квалификации.
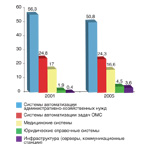
В результате ПК используются в основном для решения вспомогательных задач, прежде всего административно-хозяйственных (ведение бухгалтерии, расчет заработной платы и т. д.), в то время как для автоматизации собственно медицинской деятельности используется лишь каждый седьмой ПК (см. рисунок). По оценке Михаила Эльянова за два года никаких принципиальных изменений не произошло. Причем эти данные относятся к Москве, а на местах ситуация скорее всего еще хуже.
Наверное, именно по этой причине до сих пор труднорешаемой задачей является заставить врачей вводить данные не только в карту, но и в информационную систему. С такой проблемой, в частности, столкнулись в московском городе-спутнике Зеленограде. Положение усугубляет то, что эта необходимость ведет к прямому снижению заработка, который напрямую зависит от количества принятых пациентов. Так что нет ничего удивительного в том, что эта задача фактически саботируется. Ну а любая база данных без сведений о пациентах просто не решит поставленные перед ней задачи. Плюс ко всему незнание порождает массу психологических проблем у персонала, начиная от боязни того, что внедрение ИТ приведет к сокращению штатов и, следовательно, к риску потерять работу, и заканчивая опасениями, что компьютерное оборудование может негативно влиять на здоровье. А тот факт, что количество врачей в относительных показателях у нас выше, чем на Западе, эти страхи, по мнению Михаила Эльянова, только усиливает. Да к тому же их часто подогревают чиновники, особенно на местном уровне. И плюс ко всему почти треть врачей — пенсионеры с крайне низкой мотивацией.
До сих пор не решен целый ряд правовых проблем. Так, например, всё, что относится к телемедицине, не включено в госреестр оказания медицинских услуг. Более того, действующее законодательство просто не предусматривает никаких вариантов лечения без непосредственного контакта врача и пациента. В результате хотя количество реализованных проектов довольно велико, многие комплексы, установленные ранее, простаивают. В этом вопросе важно и межведомственное взаимодействие, что также является больной проблемой, причём не только в сфере здравоохранения. Иначе ведомственные сети, пусть даже хорошо работающие, не смогут задействовать свой потенциал в отрыве от крупнейших центров. А такие есть — у РЖД, МЧС.
Совершенно не задействованы телемедицинские технологии для решения такой архиважной задачи, как обучение и повышение квалификации медперсонала. Уже на первом этапе создания единого регистра медицинских работников обнаружилось, что треть врачей не проходили переподготовку по пять лет и даже более. А это объясняется, как правило, тем, что их некому заменить на время переобучения.
Информатизация по большей части идет «лоскутная», этот процесс никто не контролирует и не регулирует. Отсутствуют единые стандарты на систематизацию задач и способы их решения с учетом мирового и российского опыта. Серьезной проблемой является то, что на жаргоне ИТ-специалистов называется «зоопарком». Так что задача объединения всех разнородных систем обещает быть весьма непростой. Тем более, что среди систем немало устаревших. Средний «возраст» их составляет, по данным АРМИТ, восемь лет. Очень много систем, созданных десять и более лет назад.
Кроме того, никто не знает точного количества систем автоматизации медицинских учреждений. По данным Минздравсоцразвития их около двухсот пятидесяти, АРМИТ насчитала более восьмисот. Но и это число далеко не окончательно. Причем среди них вполне могут быть сделанные случайными разработчиками, что называется, «на коленке», а продаваться они могут по завышенным ценам.
Точки роста
Тем не менее говорить, что всё однозначно плохо, нельзя. Существуют современные клиники, где с информатизацией всё в порядке, и их число растет. Кроме того, в других ведомствах дела часто обстоят существенно лучше, чем в системе Минздравсоцразвития. Обычно в пример приводят МЧС. Да и в Министерстве обороны, где вопросы финансирования стоят не менее остро, вполне успешно решен целый вопросов, в том числе связанных с комплексной информатизацией.
Есть определенные успехи и на региональном уровне. Например, в Пензенской области удалось преодолеть такую вечную беду, как «лоскутный» характер информатизации. Данный проект вела компания InterSystems. И этот опыт ценен хотя бы тем, что и в совсем небогатых субъектах федерации при наличии политической воли можно решить столь застарелую проблему. В данной системе реализованы следующие функции:
- ведение электронных историй болезни пациентов;
- автоматизированное ведение реестров оказанных медицинских услуг;
- персонифицированный учет медикаментов;
- автоматизированное формирование статистической и экономической документации.
В результате, как отметила начальник управления информатизации Пензенской области Инна Ашенбреннер, зафиксировано уменьшение затрат времени врачей на оформление текущей документации, составление отчетов и ведение журналов. А на то, что приходится заполнять огромные объемы документов, которые к тому же существенно выросли, всегда было много жалоб со стороны медработников. Доступ к архивным историям болезни, амбулаторным картам стал практически мгновенным, кроме того, переход к данной системе сделал утерю таких документов практически нереальной. Данная система способствует и тому, что врачи начинают следовать стандартным протоколам лечения и обследования. Отмечалось снижение числа ошибок со стороны среднего медперсонала. Кроме того, уменьшились затраты времени на общение с параклиническими службами. Вследствие этого сократились сроки обследования и лечения, улучшилось качество медицинской документации, а оптимизация лечебного процесса способствовала снижению очередей. Однако развитие этого проекта тормозится из-за нерешенности целого ряда ключевых вопросов на федеральном уровне. Так, до сих пор не утвержден стандарт электронной карты больного. Не существует единой технологии идентификации пациентов и хранения электронных медицинских карт на внешних носителях. Остаётся открытым целый ряд вопросов с финансированием подобных проектов в рамках федеральных программ.
Похоже, сдвинулся с мертвой точки и процесс создания общефедеральной системы e-health. Выше уже говорилось о регистре медработников, ведутся практические работы по построению автоматизированной системы сертификации лечебных учреждений. Уже на самое ближайшее будущее запланировано начало работ по созданию ЕИС здравоохранения и социального развития. Говоря о сервисах, ориентированных на обслуживание граждан (это не означает, что все они доступны непосредственно гражданам), один из проектировщиков ЕИС, начальник информационно-аналитического отдела Департамента анализа и прогноза развития здравоохранения и социально-трудовой сферы Минздравсоцразвития России Георгий Радзиевский назвал электронный паспорт здоровья (его функции могут выполнять социальные карты; в ряде такого рода проектов, в частности в Москве и Самарской области, данная возможность уже предусмотрена на обозримую перспективу), электронные рецепты, банки донорских материалов, электронные хранилища лабораторных исследований, телемедицину. Список может дополняться по мере возникновения новых потребностей и технологий.